Sie kann die Sinne beeinträchtigen – das Sehen, das Fühlen –, kann schubförmig oder stetig fortschreitend verlaufen, kann Schmerzen hervorrufen oder einfach nur müde machen – die Rede ist von Multipler Sklerose (MS). Schätzungen zufolge leben weltweit ca. 2,8 Millionen Menschen mit MS. Doch die Verteilung ist nicht gleichmäßig: die Erkrankungshäufigkeit nimmt mit der geographischen Entfernung vom Äquator zu.
In Deutschland leben mehr als 252.000 Menschen mit MS, Frauen erkranken etwa doppelt so häufig wie Männer und die Erkrankung wird in der Regel zwischen dem 20. und 40. Lebensjahr festgestellt. Doch die exakte Diagnose gestaltet sich oftmals schwierig: Vieles ist in Bezug auf die Krankheit noch ungeklärt und Verlauf, Beschwerdebild und Therapieerfolg sind von Patient zu Patient äußerst unterschiedlich – nicht umsonst ist bei MS auch die Rede von der „Krankheit mit 1000 Gesichtern“.
Was passiert, wenn man MS hat? Was sind die Auslöser und wie beeinträchtigend sind die Beschwerden? Hier finden Sie die Antworten!
Invasion der T-Zellen: Die Entstehung der MS
Die MS ist die häufigste autoimmun vermittelte chronisch-entzündliche Erkrankung des zentralen Nervensystems. Doch was heißt das? Durch eine Fehlsteuerung des Immunsystems richten sich bei der MS die körpereigenen Abwehrzellen gegen die Nervenzellen in Gehirn und Rückenmark. Das wesentliche Merkmal ist, dass dabei periphere T-Lymphozyten ins zentrale Nervensystem eindringen.
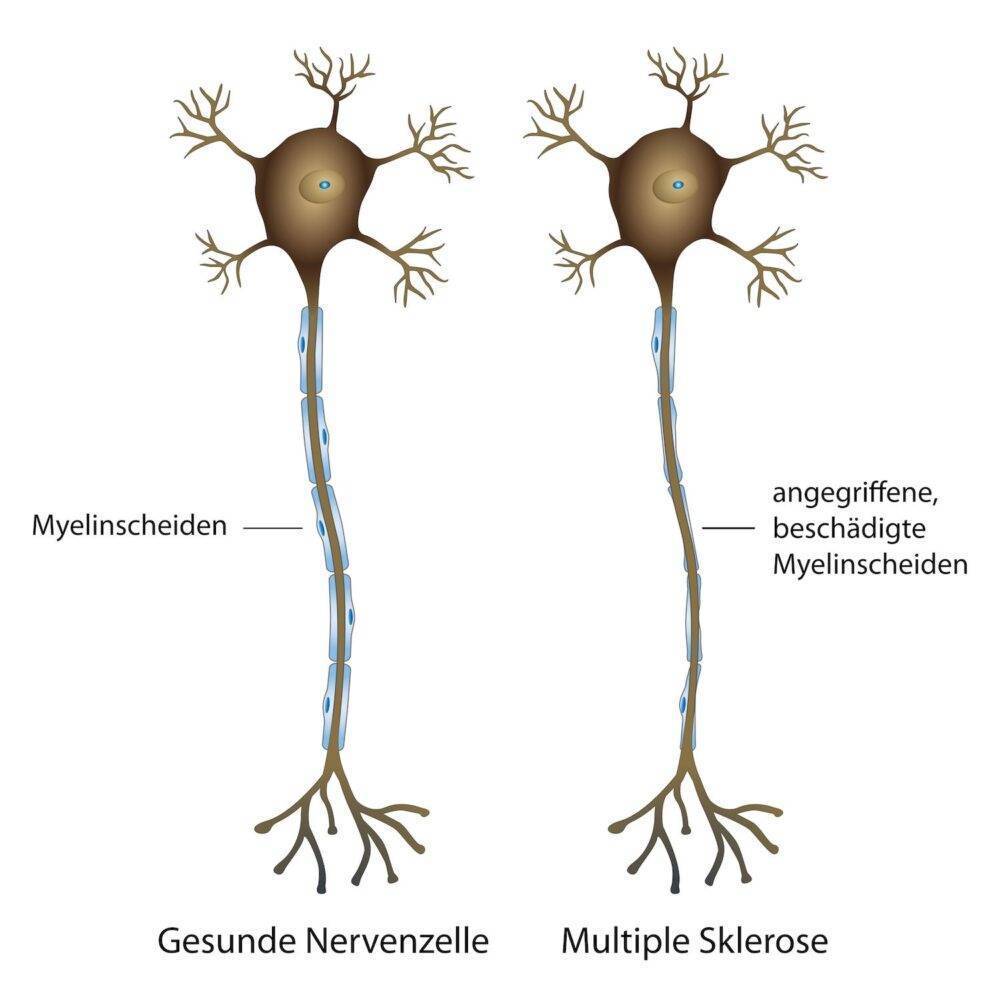
Anschließend kommt es vor allem zur Schädigung der Nervenscheiden, auch Myelinscheiden genannt. Wenn man sich unsere Nervenfasern als lange Kabel vorstellt, dann ist das Myelin gewissermaßen die Isolierung, welche die Fasern umgibt und einer besseren und schnelleren Signalübertragung dient. Durch den Verlust dieser Isolierung, der Demyelinisierung, die bei der MS als Folge der Fehlreaktion unseres Immunsystems auftritt, können die betroffenen Nerven ihre Signale schlechter übertragen, was folglich zu neurologischen Ausfällen führt.
Doch nicht nur die Myelinscheiden werden geschädigt. Die Entzündung im Gehirn und Rückenmark bedingt auch einen beschleunigten Abbau der Nervenzellen selbst – die sogenannte Neurodegeneration.
Auslöser der MS – ein Virus im Verdacht
Die Ursache für die Entstehung einer MS ist noch unklar. Allerdings werden verschiedene Risikofaktoren diskutiert. Rauchen bedingt eine relative Risikoerhöhung und hat zudem eine negative Auswirkung auf die Prognose. Auch der Einfluss der Darmflora auf die Erkrankung sowie ein erhöhter Salzkonsum werden als Ursachen diskutiert. Möglicherweise spielen auch virale oder bakterielle Infektionen eine Rolle beim Ausbruch von MS. Insbesondere zum Epstein-Barr-Virus (EBV), dem Auslöser des Pfeifferschen Drüsenfiebers, verdichten sich hier die Hinweise in jüngsten Forschungsarbeiten, wenn auch nach wie vor viele Fragen offen bleiben.
Verlaufsformen der MS
In der Regel beginnt die Erkrankung zwischen dem 20. und dem 40. Lebensjahr, mit geringerer Häufigkeit tritt sie aber auch schon im Kindes- und Jugendalter auf. Erstdiagnosen nach dem 60. Lebensjahr sind selten. Der Schweregrad und Verlauf der Erkrankung sind von Mensch zu Mensch unterschiedlich. Prinzipiell lassen sich aber drei Verlaufsformen unterscheiden:
- Schubförmig remittierende MS (RRMS): Bei rund 85% der Betroffenen beginnt die MS mit der schubförmig remittierenden Form im jungen Erwachsenenalter. Sie zeichnet sich durch das Auftreten von plötzlichen neurologischen Ausfällen, sogenannten „Schüben“ aus.
- Sekundär progrediente MS (SPMS): Wenn die schubförmig remittierende MS langfristig immer weiter fortschreitet und somit in eine progrediente Form übergeht, spricht man von der sekundär progredienten MS. Die Schübe werden insgesamt zwar weniger, dafür schreitet die Erkrankung aber langsam weiter fort, was in einer schleichenden neurologischen Verschlechterung resultiert.
- Primär progrediente MS (PPMS): Etwa 15% der MS-Betroffenen haben von Beginn ihrer Erkrankung an keine Schübe. Bei ihnen fällt die Erkrankung durch eine langsame Zunahme der Beschwerden auf, weshalb man von einer primär progredienten MS spricht.
Unter einem Schub versteht man neu aufgetretene oder sich deutlich verschlechternde Symptome einer Multiplen Sklerose, die mindestens 24 Stunden anhalten und frühestens
30 Tage nach einem vorherigen Schub auftreten. Die Symptome dürfen außerdem nicht durch eine akute Infektion oder erhöhte Körpertemperatur zu erklären sein.
Plötzliche Sehstörungen – die Symptome der MS
Häufige Erstsymptome der Erkrankung sind Sehstörungen infolge einer Entzündung des Sehnervs, der sogenannten Optikusneuritis, sowie Sensibilitätsstörungen wie beispielsweise Taubheit oder Kribbeln. Im weiteren Verlauf können folgende Beschwerden auftreten:
- Bewegungsstörungen (z.B. Lähmungen)
- Sehstörungen (z.B. Doppelbilder, Unscharfsehen, Erblindung)
- Blasen- oder Mastdarmstörungen (z.B. Blasenschwäche oder Inkontinenz)
- Störungen der geistigen Fähigkeiten (z.B. Konzentrationsstörungen, starke Ermüdbarkeit)
Eher selten verursacht eine MS epileptische Anfälle, Wesensveränderungen oder Kopfschmerzen. Die Beschwerden können sich vollständig oder unvollständig zurückbilden. Die gute Nachricht ist allerdings: Die Mehrheit der Betroffenen ist 15-20 Jahre nach Diagnosestellung nur wenig oder mäßig betroffen. Bei etwa einem von fünf Menschen mit MS liegt ein höherer Behinderungsgrad vor, sodass z.B. eine Gehhilfe benötigt wird. Nur sehr wenige Betroffene sind auf einen Rollstuhl angewiesen (5).
Tückische Diagnose: So wird eine MS festgestellt
Betroffene die erstmalig solche Beschwerden feststellen, werden in der Regel früher oder später bei einem Facharzt für Neurologie behandelt werden. Dieser wird Sie zunächst ausführlich zu ihrer Krankengeschichte und ihren Beschwerden befragen und sie anschließend grundlegend neurologisch untersuchen, um die Beschwerden so gut wie möglich zu objektivieren. Da die Symptomatik an sich aber häufig keine zweifelsfreie Diagnosestellung zulässt, wird Ihr Neurologe zusätzliche neurologische und radiologische Untersuchungen durchführen bzw. anordnen.
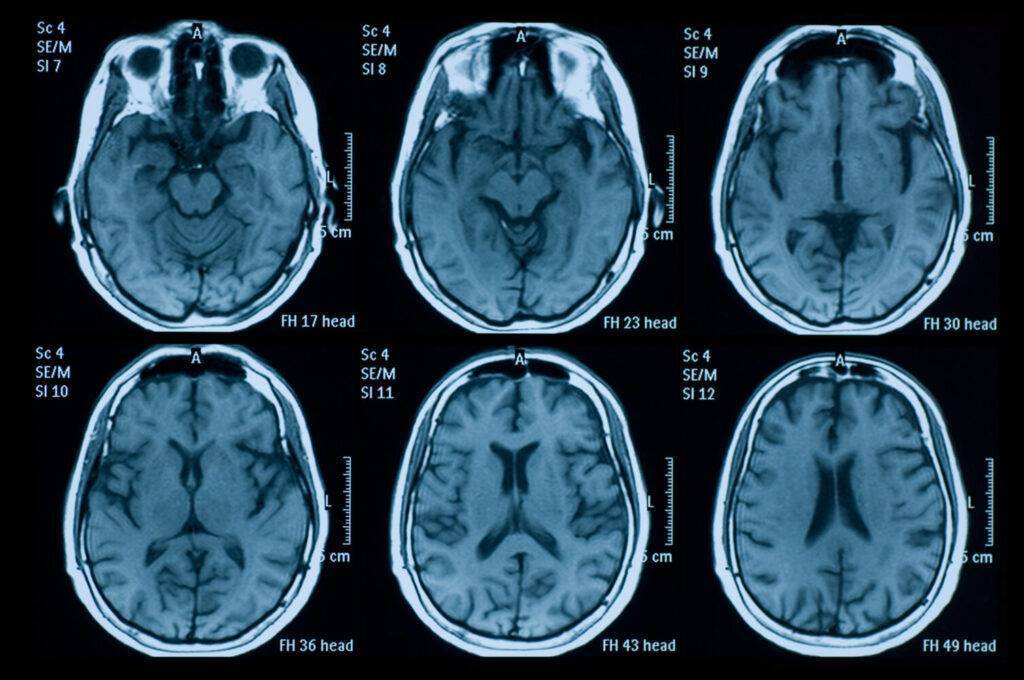
Die Magnetresonanztomographie (MRT) ist bei der MS das bildgebende Mittel der Wahl zur Diagnostik und Verlaufsbeobachtung. Die Entzündungsprozesse werden hier als helle oder dunkle Flecken im Gehirn und Rückenmark sichtbar, die als Läsionen oder Herde bezeichnet werden. Entscheidend ist dabei, dass diese Läsionen das Kriterium der „räumlichen“ und „zeitlichen Dissemination“ erfüllen. Soll heißen: die Flecken sind über mehrere, ganz bestimmte Regionen von Gehirn und Rückenmark verteilt und zu unterschiedlichen Zeitpunkten aufgetreten. Unter Umständen kann hierfür auch Kontrastmittel zum Einsatz kommen, da schwächer ausgeprägte Läsionen – also weniger aktive Entzündungsbereiche – so besser dargestellt werden können.
An die MRT kann sich noch eine Nervenwasseruntersuchung anschließen. Bei einer MS finden sich hier Hinweise für eine Entzündung in Form von Entzündungszellen oder bestimmten Antikörpern im Nervenwasser, die sich dort physiologischerweise nicht vorfinden lassen. Entscheidend ist dabei der Nachweis sogenannter isolierter oligoklonaler Banden (OKB), die auf eine Produktion von Antikörpern hinweisen, die isoliert im Nervenwasser und nicht im Blut stattfindet. Dieser Befund ist bei einem Großteil aller Menschen mit MS nachweisbar.
Zusätzlich können über Bluttests verschiedene Infektionskrankheiten wie Borreliose oder Syphilis ausgeschlossen werden, die zu ähnlichen Beschwerden wie eine MS führen können. Wie fortgeschritten der Prozess der Demyelinisierung ist, kann außerdem über eine Nervenvermessung mittels sogenannten evozierten Potentialen abgeschätzt werden.
Eine Einzelfallfrage – die Therapie der MS
Multiple Sklerose ist eine chronische, zurzeit nicht heilbare Erkrankung. Allerdings gibt es verschiedene Möglichkeiten, den Verlauf der Erkrankung zu verbessern und die Beschwerden beim Schub zu bessern.
Zur Schubtherapie stehen zwei Methoden zur Verfügung. Um das Abklingen der Beschwerden zu beschleunigen, kann Kortison als Infusion über die Vene, oder alternativ auch als Tablette oder Trinklösung verabreicht werden. In schweren Fällen – wenn mit Kortison keine ausreichende Beschwerdebesserung erzielt werden kann, kommt auch eine Blutwäsche, die sogenannte Plasmapherese, in Frage. Beide Methoden haben jedoch keinen Einfluss auf den Langzeitverlauf der MS.
Bei der verlaufsmodifizierenden Therapie hingegen kommen Immunmodulatoren und Immunsuppressiva zum Einsatz. Ziel ist eine Verminderung der Schubfrequenz sowie eine Verlangsamung der Krankheitsprogression. Ob eine Immuntherapie sinnvoll ist und welche am besten geeignet ist, hängt allerding von einer Vielzahl von Faktoren ab, wie der entzündlichen Aktivität der Erkrankung, der Familienplanung, aber auch den persönlichen Vorlieben und die Entscheidung erfolgt individuell auf den jeweiligen Patienten abgestimmt. Auch diverse Lebensstilveränderungen wie bestimmte Ernährungsgebote, Sport und Nikotinverzicht können sich positiv auf den Krankheitsverlauf der multiplen Sklerose auswirken.
Darüber hinaus kommt einem umfassenden Impfschutz bei der MS-Behandlung eine besondere Bedeutung zu. Sowohl die Medikamente, die bei der verlaufsmodifizierenden Therapie zum Einsatz kommen, als auch die der Schubtherapie bremsen unser körpereigenes Immunsystem aus. Dieser Effekt ist zur Behandlung der MS gewollt, geht aber wiederum mit einem erhöhten Risiko für Infektionskrankheiten einher. Umso wichtiger ist es, mit Impfungen genau diesen Krankheiten vorzubeugen. Totimpfstoffe können bedenkenlos jederzeit gegeben werden, Lebendimpfstoffe nur, wenn sich Patienten nicht im Schub befinden und momentan keine immunsuppressive Therapie erfolgt.
Wie lange kann man mit MS leben? – die Prognose der MS
Der individuelle Verlauf der MS ist nicht vorhersagbar. Als prognostisch ungünstige Faktoren haben sich in vielen Untersuchungen allerdings das männliche Geschlecht, ein späterer Krankheitsbeginn, sowie eine ausbleibende vollständige Remission nach dem Schub gezeigt. Die mediane Lebenserwartung von Menschen mit MS beträgt laut einer norwegischen Langzeitstudie (60 Jahre) 74,7 Jahre. Dahingegen liegt die mittlere Lebenserwartung der Normalbevölkerung bei 81,8 Jahren. In der Folge ist die Lebenserwartung bei MS – statistisch betrachtet – um rund sechs bis sieben Jahre reduziert.
Quellen
- Hemmer et al.: Diagnose und Therapie der Multiplen Sklerose, Neuromyelitis-optica-Spektrum-Erkrankungen und MOG-IgG-assoziierten Erkrankungen, S2k-Leitlinie, 2021. Deutsche Gesellschaft für Neurologie (DGN). Stand: 2021. Abgerufen am: 23.09.2022.
- Heesen et al.: Leitlinie Multiple Sklerose für Patientinnen und Patienten, 2022. Deutsche Gesellschaft für Neurologie (DGN). Stand: 2022. Abgerufen am: 23.09.2022.
- https://www.dmsg.de/multiple-sklerose/was-ist-ms (zuletzt zugegriffen am 23.09.2022)
- Bjornevik, K., Cortese, M., Healy, B. C., Kuhle, J., Mina, M. J., Leng, Y., . . . Ascherio, A. (2022). Longitudinal analysis reveals high prevalence of Epstein-Barr virus associated with multiple sclerosis. Science (American Association for the Advancement of Science), 375(6578), pp. 296-301. doi:10.1126/science.abj8222
- Cree, B. A. C., Gourraud, P., Oksenberg, J. R., Bevan, C., Crabtree-Hartman, E., Gelfand, J. M., . . . Hauser, S. L. (2016). Long-term evolution of multiple sclerosis disability in the treatment era. Annals of neurology, 80(4), pp. 499-510. doi:10.1002/ana.24747
- https://flexikon.doccheck.com/de/Multiple_Sklerose (zuletzt zugegriffen am 23.09.2022)
- https://www.rki.de/SharedDocs/FAQ/Impfen/AllgFr_Grunderkrankungen/FAQ04.html (zuletzt zugegriffen am 24.10.2022)
- Lunde, H. M. B., Assmus, J., Myhr, K., Bø, L., & Grytten, N. (2017). Survival and cause of death in multiple sclerosis: A 60-year longitudinal population study. Journal of neurology, neurosurgery and psychiatry, 88(8), pp. 621-625. doi:10.1136/jnnp-2016-315238













